Niewydolność Żylna Miednicy a Ciąża
Ciąża jest okresem wielu zmian adaptacyjnych w organizmie kobiety. Te zmiany dotyczą zarówno gospodarki hormonalnej, jak i zmian przystosowawczych w układzie naczyniowym, szczególnie istotnych w późniejszym okresie ciąży.
Ciąża i jej wpływ na rozwój niewydolności żylnej miednicy
Ciąża jest okresem wielu zmian adaptacyjnych w organizmie kobiety. Te modyfikacje dotyczą zarówno gospodarki hormonalnej, jak i zmian przystosowawczych w układzie naczyniowym, szczególnie istotnych w późniejszym okresie ciąży.
Jeśli do tego dołączymy zwiększone zapotrzebowanie kobiety i płodu na substancje odżywcze, w tym tlen, to łatwo zrozumieć, dlaczego w czasie ciąży pewne zaburzenia w układzie żylnym są nieuniknione. Problem w tym, iż wiele zmian z pozoru adaptacyjnych, zachodzących w ciele kobiety ciężarnej, ma charakter oddziaływań niekorzystnych na układ żylny.
Każda kolejna ciąża to coraz większy wysiłek dla układu żylnego, a wynika to z wtórnego przeciążania łożyska żylnego miednicy mniejszej, ucisku pni naczyniowych w przestrzeni zaotrzewnowej i pogłębiającej się wskutek tego niedomogi krążenia żylnego w nogach.
Miliony kobiet w Polsce zna z autopsji odczucia związane z wychodzącymi w ciąży żylakami sromu, krocza czy pogłębiającą się w ciąży chorobą hemoroidalną. Wszystkie te znaleziska w większym lub mniejszym stopniu są pochodną powstającej i nasilającej się w kolejnych ciążach niewydolności żylnej miednicy.
Ciąża i jej wpływ na rozwój niewydolności żylnej miednicy
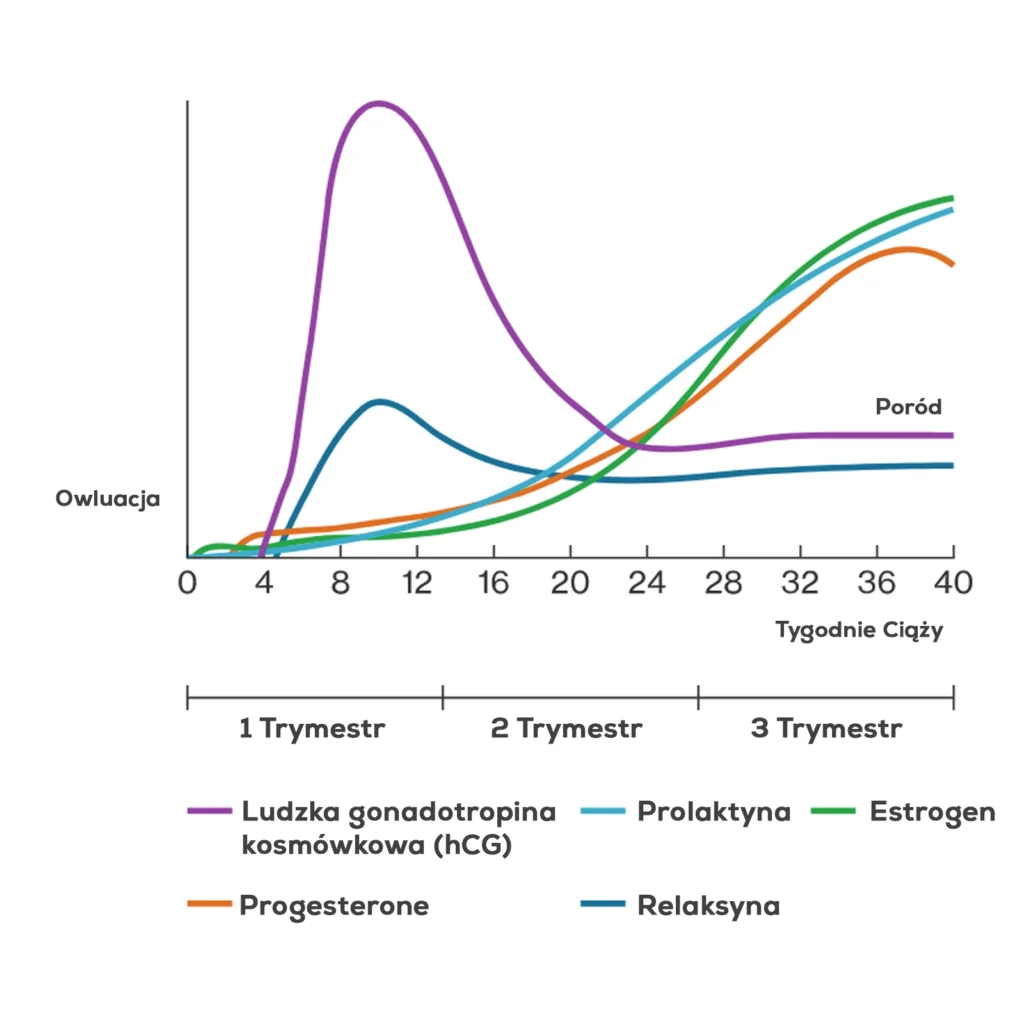
Moment zapłodnienia, a później rozwoju zarodka warunkują szereg zmian hormonalnych w organizmie kobiety. Pamiętajmy, iż typowa funkcja jajników w czasie ciąży zanika. Przez pierwsze kilka tygodni (do 5-7 tygodnia) ciąża utrzymywana jest hormonalnie przez działające przetrwałe ciałko żółte, które staje się głównym źródłem progesteronu, czyli hormonu pozwalającego utrzymać ciążę.
Później (od 6-8 tygodnia wzwyż) wraz z rozwojem łożyska funkcję „głównego producenta” hormonów przejmuje w znacznej mierze powiększające się łożysko. Od 10-12 tygodnia ciąży to właśnie łożysko odpowiada za produkcję progesteronu.
Od 8-9 tygodnia ciąży synteza estrogenów odbywa się głównie w łożysku i to przy pomocy produkowanego w nadnerczach płodu siarczanu dehydroepiandrosteronu (DHEAS). Od tego momentu poziom estrogenów i progesteronu znacznie wzrasta i tak jest aż do końca ciąży. Poziom estrogenów mierzonych w osoczu krwi pod koniec ciąży potrafi wzrosnąć nawet 100-krotnie w stosunku do wartości w czasie fazy lutealnej cyklu.
Oddziaływanie estrogenu jest dość złożone. W czasie ciąży poprzez swoje receptory (znajdujące się m.in. w łożysku, jajnikach, macicy czy tętnicach macicznych), a także stymulowanie syntezy tlenku azotu (NO) i prostacyklin, potrafi on pobudzać nowotworzenie naczyń oraz doprowadzać do ich poszerzania się.
Efekt finalny działania estrogenu to zmniejszenie oporu naczyniowego i objętościowe przeładowanie krwią łożyska naczyniowego. Nadmiar estrogenu w ciąży jest dość niekorzystny. Powoduje on również spadek produkcji kolagenu, przez co naczynia stają się bardziej podatne na rozciąganie.
Na dalszych etapach rozwoju ciąży (zwykle w III trymestrze) dochodzi do różnego rodzaju żylnych zjawisk uciskowych, prowokowanych przez powiększający się narząd rodny (w tym niekorzystnie leżące łożysko) i często nieprawidłowe układanie się przyszłej matki do snu. Dość częstym błędem Pań z anatomicznie wąskim spływem lewej żyły nerkowej jest „zalecane” przez lekarzy układanie się na lewym boku… .
Progesteron, zwany dawniej „hormonem ciąży”, to hormon wykazujący pewną synergię w działaniu z estrogenami. Jego wytwarzanie zależne jest od stymulacji hormonem luteinizującym (LH), a później od poziomu gonadotropiny kosmówkowej (beta-HCG).
W kolejnych tygodniach wraz z rozwojem łożyska jego stężenie sukcesywnie rośnie, aż do rozwiązania ciąży. Po porodzie (zwykle w 7-10 dobie połogu) jego stężenie osiąga zwykle wartości notowane w okresie sprzed ciąży. Niskie stężenie progesteronu umożliwia kobiecie rozpoczęcie laktacji.
Progesteron to hormon, którego działania receptorowe są dość złożone. Stymuluje on m.in. mechanizmy zależne od śródbłonka naczyniowego, prowadzące do poszerzania naczyń oraz wpływa hamująco na czynność skurczową mięśni, w tym mięśniówki gładkiej znajdującej się w naczyniach.
Niekorzystne działanie rozkurczowe progesteronu odbija się także na zwieraczu przełyku, czy na pasażu jelitowym u kobiet w ciąży. Jak wiadomo zaparcia to kolejny czynnik, który może pogłębiać zastój żylny w miednicy małej.
Z czego wynika prozakrzepowość występująca w ciąży?
Żylna choroba zakrzepowo-zatorowa (ŻChZZ), na którą składa się zakrzepica żylna (nie zawsze w prosty sposób rozumiana jako zakrzepica żył głębokich) oraz wtórna do niej zatorowość płucna, to zjawiska stanowiące zawsze zagrożenie życie kobiety, szczególnie kobiety będącej w ciąży.
Zakrzepica żylna występuje w ciąży 4-6 razy częściej niż w populacji ogólnej oraz 2 razy częściej niż u kobiet stosujących doustną antykoncepcję. Należy zaznaczyć, iż ryzyko incydentów zakrzepowo-zatorowych w przypadku ciąż kończących się cięciem cesarskim jest większe niż ciąż rozwiązywanych siłami natury.
Jeszcze większe ryzyko wystąpienia zakrzepicy żylnej niż czasie w samej ciąży, pojawia się bezpośrednio po porodzie (ryzyko incydentu zakrzepowo-zatorowego do doby od porodu jest blisko 100 razy wyższe niż w populacji ogólnej kobiet) [Heit et al., 2005].
Co warto podkreślić, dane na temat częstości występowania zakrzepicy żylnej w ciąży są niedoszacowane. Wynika to bowiem z dużych trudności diagnostycznych, które napotykamy w czasie badania kobiet ciężarnych.
Specjalistów potrafiących w ultrasonografii dopplerowskiej właściwie zbadać układ żylny ciężarnej w zakresie naczyń miednicy małej i jamy brzusznej (szczególnie w czasie III trymestru) jest wciąż zbyt mało.
Jest to na pewno wyzwanie, któremu czoła powinni w przyszłości stawić zarówno lekarze zajmujący się diagnostyką układu żylnego (flebolodzy i radiolodzy), jak również ginekolodzy położnicy.
Ewolucyjnie ciąża to okres zwiększonej krzepliwości zarówno w układzie żylnym, jak i tętniczym (ponad 80% incydentów zakrzepowo-zatorowych w ciąży dotyka łożyska żylnego). Dzieje się tak z wielu powodów.
W pierwszym okresie ciąży na pierwsze miejsce wysuwa się niekorzystne „prozakrzepowe” działanie progesteronu oraz estrogenów. W ciąży dochodzi ponadto do wzrostu osoczowych czynników krzepnięcia (VII, VIII i X) oraz poziomu fibrynogenu.
Jeśli dołożymy do tego śródciążowy spadek wartości białka S i zmniejszenie naturalnej aktywności fibrynolitycznej (mechanizmu chroniącego organizm, prowadzącego do samoistnego rozpadu skrzeplin), to wiadomo dlaczego u kobiet bardziej odwodnionych, mniej ruszających się, czy otyłych, częściej dochodzi do wystąpienia zakrzepicy w ciąży.
Jeśli do tego dołożymy trombofilie, czyli całą grupę patologii wrodzonych i nabytych nadkrzepliwości (nadkrzepliwość występuje u 20-50% populacji kobiet ze stwierdzanymi zakrzepicami żylnymi w ciąży) oraz liczne, niewykrywane przed ciążą nieprawidłowości anatomiczne w budowie układu żylnego, czy liczne przypadki nieleczonych pociążowych niewydolności żylnych miednicy, to staje się jasne, dlaczego w populacji polskiej zakrzepica w układzie żylnym jest tak częsta.
Z naszych obserwacji wynika, iż pacjentki przystępujące do kolejnej ciąży z nierozpoznaną wcześniej niewydolnością żylną miednicy (zwykle jest to ich 2. bądź 3. ciąża), u których dodatkowo współwystępuje czynnik uprawniający do rozpoznania trombofilii, narażone są na bardzo wysokie ryzyko poronienia.
Wg szacunków z ostatnich lat aż 10-15% wszystkich ciąż w Polsce kończy się poronieniem (!).
Powiększający się narząd rodny i jego wpływ na układ żylny
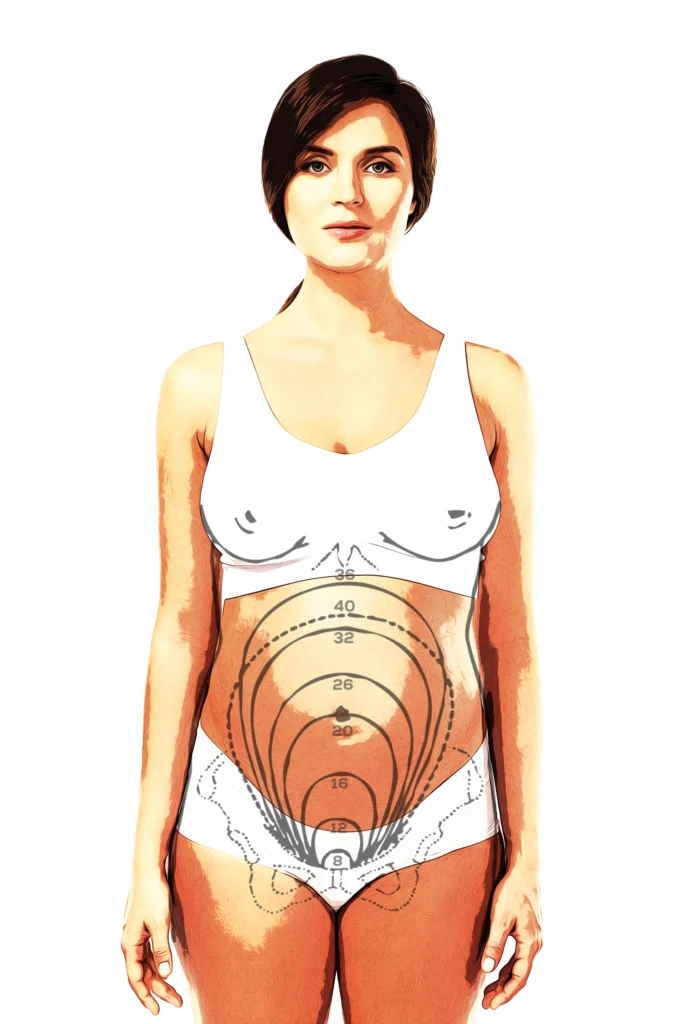
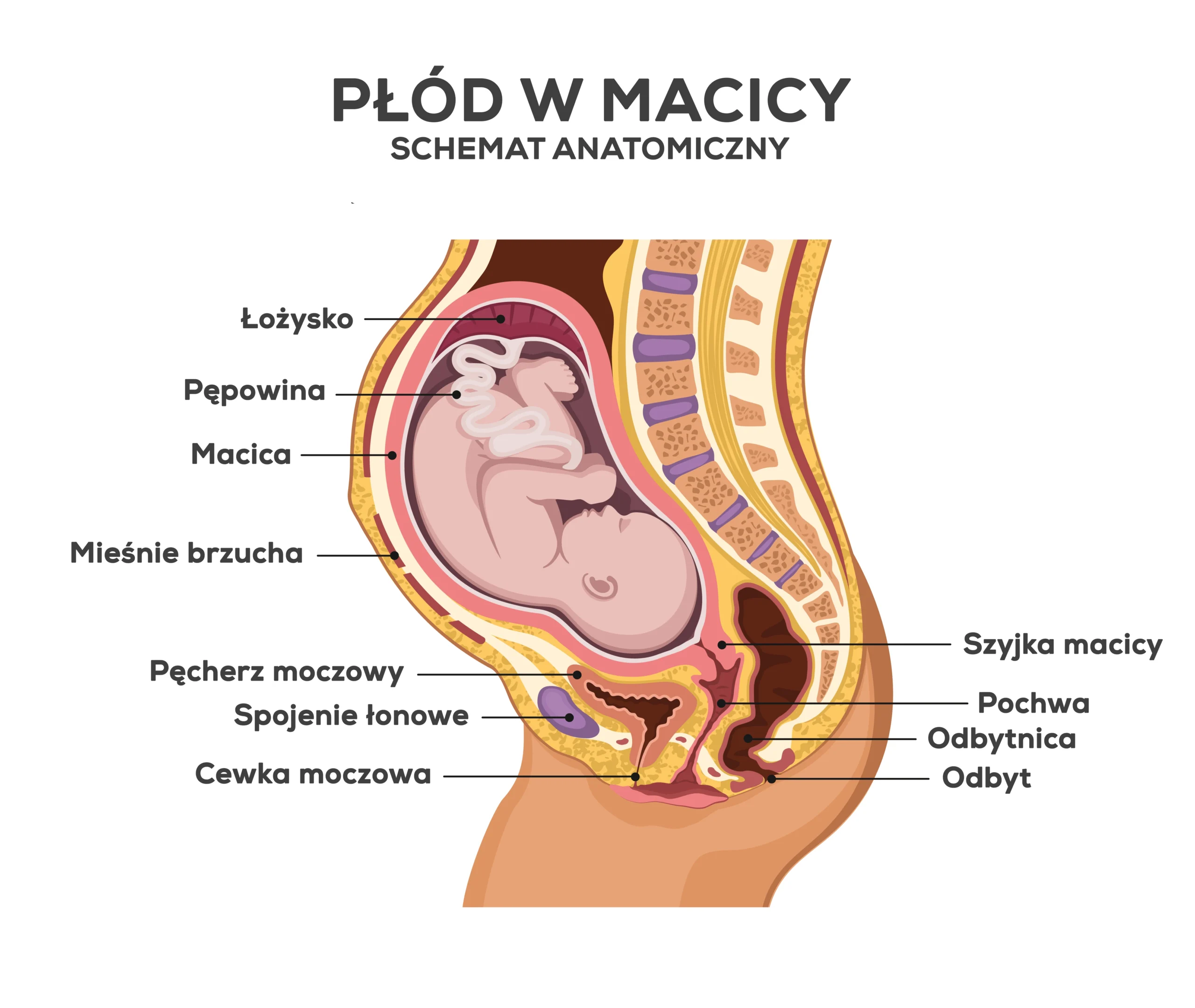
Macica to narząd żeński, w którym w czasie ciąży rozwija się płód. Odpowiednie warunki ukrwienia macicy są konieczne dla dobrostanu łożyska, które jest gwarantem właściwego przebiegu ciąży.
Trzeba jednak pamiętać, iż dynamiczny wzrosty masy i objętości macicy (masa macicy u kobiety niebędącej w ciąży wynosi 50-70 g; w czasie ciąży jej masa dochodzi nawet do 1 kg!) pociąga za sobą znaczne zapotrzebowania na tlen i składniki odżywcze dostarczane z krwi matki do łożyska. W sumie łączna masa macicy, płynu owodniowego oraz łożyska potrafi przekraczać w III trymestrze ciąży 2.5 kg.
Skalę ogromu zmian naczyniowych i wzrostu zapotrzebowania na unaczynienie tętnicze i żylne, obrazuje najlepiej parametr przepływu krwi przez macicę i jej łożysko (tzw. UPBF). Na co dzień (poza ciążą) kształtuje się on zazwyczaj na poziomie 20-50 ml/min. W czasie ciąży UPBF potrafi osiągać wartości dochodzące nawet do 800 ml/min.
Nieprawidłowości w odpływie żylnym (wynikające najczęściej ze zbyt dużego przekrwienia przedciążowego lub generującego się śródciążowo ucisku macicznopochodnego na główne osie żylne) istotnie wpływają na warunki funkcjonowania układu żylnego jako całości. Utrzymywanie jak najlepszych parametrów odpływu krwi żylnej i ograniczanie patologicznego zastoju krwi żylnej w ciąży, to zalecenia niedoceniane przez współczesną ginekologię i położnictwo.
Należy pamiętać, iż powiększająca się macica tak naprawdę już od połowy II trymestru ciąży zaczyna pogarszać warunki odpływu krwi z poziomu żył biodrowych wewnętrznych. Największe problemy z narastaniem zastoju żylnego i objawami zaostrzenia choroby żylnej już w I trymestrze widujemy u pacjentek, które zachodząc w kolejną ciążę, przystępują do niej z obecną już jednostronną (lub gorzej dwustronną) niewydolnością żył jajnikowych.
Zważywszy, że znaczna część Pań zgłaszających się do flebologa z żylakami na nogach po 2. lub 3. ciąży, ma już dobrze rozwiniętą niewydolność żył jajnikowych (najczęstsza postać niewydolności żylnej miednicy), to nie jest to wcale taki odosobniony problem.
Przeładowanie układu żylnego miednicy, tj. pojemnościowych splotów żylnych przymacicz, śródmacicza, przypochwia i samego dna miednicy, jest u tych kobiet często tak duże, że istotnie zwiększa ono ryzyko zastoju żylnego i w konsekwencji wtórnej zakrzepicy żylnej.
Na dalszych etapach rozwoju ciąży (zwykle w III trymestrze), dochodzi do różnych żylnych zjawisk uciskowych, prowokowanych przez powiększający się narząd rodny (w tym niekorzystnie leżące łożysko) i często nieprawidłowe układanie się przyszłej matki do snu.
Kobiety z rozpoznanym zespołem dziadka do orzechów nie powinny pozycji lewobocznej w ciąży nadużywać.
Panie, u których występują zaburzenia odpływu w żyłach biodrowych wspólnych (dużo częściej spotykamy się z tym zjawiskiem po stronie lewej) oraz stwierdzono u nich niewydolność żylną miednicy, powinny jak najwcześniej zacząć używać w ciąży wyrobów kompresyjnych w II klasie ucisku (oznaczenie CCL2).
Zalecane powinny być jedynie specjalnie dobrane pończochy uciskowe lub rajstopy ciążowe (te drugie zwykle w okresie zimowym).
Należy pamiętać, iż prewencja zakrzepicy żylnej w ciąży polegająca na stosowaniu heparyn drobnocząsteczkowych to często za mało. Ważna jest dobrze dobrana kompresjoterapia, czyli leczeniem uciskiem.
Adaptacja czy dysregulacja układu sercowo-naczyniowego?
Serce w czasie ciąży musi bić „za dwoje”, „troje”, a czasem nawet „czworo i więcej”. Zmiany w układzie sercowo-naczyniowym zachodzące w czasie ciąży istotnie wpływają na cały układ naczyniowy, zarówno tętniczy jak i żylny.
Zwiększenie pojemności minutowej serca matki, wynikające ze wzrostu objętości krwi z niego wyrzucanej oraz jego szybszej pracy, to typowe mechanizmy ewolucyjne powstałe w przyrodzie w odpowiedzi na zwiększone zapotrzebowanie na krew, „zgłaszane” przez rosnące łożysko, macicę i płód.
Objętość krwi wyrzucanej przez serce matki na obwód w czasie skurczu wzrasta między 16. a 20. tygodniem ciąży nawet o 50%. Od 20-24. tygodnia ciąży te wartości się utrzymują na względnie stałym poziomie.
Drugi mechanizm, czyli przyspieszenie akcji serca (w ciąży serce matki potrafi bić dodatkowo o 10-20 uderzeń na minutę szybciej), zostaje uruchomiony około 20. tygodnia ciąży i potrafi narastać aż do 32. tygodnia.
Normalizuje się do kilku dni po porodzie. Z tego powodu przez prawie połowę ciąży układ żylny musi borykać się ze wzrostem bardzo dużej ilości krwi (ilość krwi krążącej w ciąży pojedynczej wzrasta o około 1.5 litra). Pamiętajmy jednak, że ciąża, ciąży nierówna… . Ciąża pierwsza to nie to samo zjawisko, co ciąża trzecia czy czwarta.
Ciąża bliźniacza przykładowo porównywana do ciąży pojedynczej kilkukrotnie bardziej niekorzystnie wpływa na rozwój niewydolności żylnej miednicy.
Zmiany, które dokonują się w parametrach sercowo-naczyniowych i objętościowych układu żylnego są często nieporównywalne pomiędzy poszczególnymi osobami w drugiej czy trzeciej ciąży, czy chociażby kolejnymi ciążami u tej samej kobiety.
Poza ciążami (w szczególności tymi donoszonymi) najistotniejszym czynnikiem wczesnym, wpływającym na występowanie niewydolności żylnej miednicy, a następnie niewydolność żylnej kończyn dolnych, są różnego rodzaju zmienności anatomiczne w budowie układu żył miednicy i jamy brzusznej.
Duże badanie przeprowadzone przez Zespół Kliniki Flebologii na grupie kilkuset pacjentek w niewydolnością żylną, dowiodło, iż tego typu istotne zmienności w budowie układu żylnego jamy brzusznej i miednicy małej, występują aż u co trzeciego pacjenta.
Wrodzone zwężenie żyły nerkowej lewej, ucisk lewej żyły nerkowej przez tętnicę krezkową górną, czy wąska anatomicznie lewa żyła biodrowa wspólna lewa, to tylko część możliwych patologii wpływających na krążenie krwi żylnej w nogach czy miednicy małej.
![Niewydolność Żylna Miednicy [Najlepsi Flebolodzy]](https://niewydolnosczylnamiednicy.pl/wp-content/uploads/2021/10/NZM_LOGO_WHITE_WWW_RETINA-2-e1633686339322.png)
![Niewydolność Żylna Miednicy [Najlepsi Flebolodzy]](https://niewydolnosczylnamiednicy.pl/wp-content/uploads/2021/10/NZM_LOGO_WHITE_WWW_RETINA-1-e1633686124363.png)